El paro cardíaco representa una de las emergencias médicas más críticas a nivel global. Su aparición repentina, sin previo aviso, deja a las víctimas en una situación límite en la que cada segundo cuenta. Frente a este desafío, la tecnología médica ha avanzado a pasos agigantados, desarrollando soluciones que permiten responder de forma más rápida, efectiva y accesible. Entre estas soluciones, los desfibriladores modernos destacan como una de las innovaciones más relevantes para combatir el paro cardíaco en tiempo real.
 A lo largo de las últimas décadas, estos dispositivos han dejado de ser herramientas exclusivamente hospitalarias para convertirse en equipos portátiles, intuitivos y listos para ser utilizados por cualquier persona, incluso sin formación médica. Esta transformación ha tenido un impacto significativo en la tasa de supervivencia en eventos extrahospitalarios, permitiendo salvar miles de vidas gracias a la acción rápida y al respaldo tecnológico.
A lo largo de las últimas décadas, estos dispositivos han dejado de ser herramientas exclusivamente hospitalarias para convertirse en equipos portátiles, intuitivos y listos para ser utilizados por cualquier persona, incluso sin formación médica. Esta transformación ha tenido un impacto significativo en la tasa de supervivencia en eventos extrahospitalarios, permitiendo salvar miles de vidas gracias a la acción rápida y al respaldo tecnológico.
Cómo funciona un desfibrilador y su papel frente al paro cardíaco
El desfibrilador es un dispositivo diseñado para restablecer el ritmo normal del corazón mediante una descarga eléctrica. Cuando una persona sufre un paro cardíaco, su corazón deja de latir adecuadamente, lo que impide que la sangre circule hacia el cerebro y los órganos vitales. El tiempo es crítico: si no se actúa en los primeros minutos, la probabilidad de recuperación disminuye drásticamente.
Los desfibriladores detectan si el corazón presenta una arritmia susceptible de ser tratada con electricidad, como la fibrilación ventricular. Si es así, el equipo administra una descarga controlada que busca reestablecer un ritmo cardíaco eficaz. Gracias a esta función, se han convertido en piezas fundamentales dentro de la cadena de supervivencia ante un paro cardíaco súbito.
Avances recientes en la tecnología de desfibrilación
Los modelos actuales de desfibriladores han evolucionado significativamente en comparación con los equipos tradicionales. Una de las mejoras más destacadas es la incorporación de algoritmos avanzados de análisis cardíaco que permiten una mayor precisión al momento de determinar si la descarga es necesaria. Esto reduce los errores y garantiza una intervención segura.
También se han añadido sistemas de guía interactiva, tanto visual como auditiva, que instruyen al usuario paso a paso durante la emergencia. Desde indicaciones sobre cómo colocar los electrodos hasta consejos sobre la calidad de las compresiones torácicas, estos desfibriladores modernos ofrecen asistencia en tiempo real para maximizar las posibilidades de supervivencia.
Algunos modelos incluyen metrónomos para marcar el ritmo de las compresiones, sensores que miden la profundidad y efectividad del masaje cardíaco, e incluso conectividad Bluetooth o Wi-Fi para enviar información a los servicios de emergencia. Estos datos permiten una atención médica más personalizada una vez que el paciente es trasladado a un hospital.
Desfibriladores inteligentes y conectividad en tiempo real
La incorporación de tecnología inteligente en los desfibriladores ha sido un parteaguas en la atención de paros cardíacos. Modelos equipados con conectividad remota permiten a los servicios médicos conocer de antemano las condiciones del paciente y el tratamiento aplicado, optimizando así la respuesta posterior.
Algunas soluciones utilizan plataformas en la nube para monitorear el estado del equipo, enviar alertas de mantenimiento o registrar el historial de uso. Esto resulta especialmente útil en organizaciones con múltiples dispositivos, como aeropuertos, centros comerciales o empresas con alta afluencia de personas.
Además, los desfibriladores conectados pueden integrarse con aplicaciones móviles que indican la ubicación del equipo más cercano en caso de emergencia. Esta red de desfibriladores públicos, vinculada a sistemas de geolocalización, está ayudando a reducir el tiempo de respuesta ante un paro cardíaco fuera de instalaciones médicas.
Accesibilidad y diseño ergonómico: tecnología para todos
Otro gran avance ha sido el enfoque en la accesibilidad. Los nuevos desfibriladores automáticos externos están diseñados para ser utilizados por cualquier persona, sin importar su formación médica. Gracias a su diseño compacto, ligero y ergonómico, se pueden transportar fácilmente y utilizar en una gran variedad de contextos: oficinas, escuelas, gimnasios, medios de transporte o eventos masivos.
Los botones grandes, pantallas intuitivas y mensajes de voz claros permiten que un testigo actúe con confianza, incluso bajo presión. Esto elimina barreras psicológicas y técnicas que antes dificultaban la intervención en un caso de paro cardíaco.
Incluso existen modelos con electrodos pediátricos integrados, lo que permite su uso tanto en adultos como en niños. Esta versatilidad hace que sean herramientas fundamentales para cualquier espacio que reciba personas de diferentes edades y condiciones de salud.
Innovaciones orientadas a la prevención
Si bien el desfibrilador es esencial en el momento de la emergencia, la tecnología también está desarrollando soluciones para anticiparse al paro cardíaco. Dispositivos portátiles como relojes inteligentes, parches o sensores implantables son capaces de monitorear el ritmo cardíaco de manera continua y alertar sobre irregularidades que podrían derivar en un episodio grave.
Estos avances no sustituyen al desfibrilador, pero permiten una vigilancia más cercana, especialmente en personas con alto riesgo. En entornos corporativos o deportivos, contar con tecnologías de monitoreo y equipos de respuesta inmediata puede hacer la diferencia entre una intervención a tiempo o una tragedia.
Educación y tecnología: una dupla vital
La efectividad del desfibrilador no solo depende de sus capacidades técnicas, sino también del conocimiento de quienes lo utilizan. Por eso, muchas plataformas han desarrollado simuladores virtuales, aplicaciones de entrenamiento y módulos de realidad aumentada para enseñar el uso correcto de estos equipos.
Los programas de capacitación digital permiten que más personas aprendan a actuar ante un paro cardíaco de forma didáctica y segura, sin necesidad de estar en un aula física. Esta democratización del conocimiento amplifica el impacto de los desfibriladores en la sociedad, creando una comunidad más preparada.
Además, las tecnologías de e-learning se adaptan al ritmo del usuario, lo que facilita la incorporación de este tipo de capacitaciones en empresas, escuelas o centros comunitarios.
Futuro de los desfibriladores y su impacto social
Las innovaciones en desfibriladores modernos no se detienen. Las investigaciones continúan explorando formas de hacerlos más autónomos, precisos y predictivos. Se trabaja en la integración con inteligencia artificial para anticipar la necesidad de una descarga, e incluso en modelos implantables que actúen sin necesidad de intervención externa.
A nivel social, la expansión de estos dispositivos ha transformado la forma en que se perciben las emergencias cardíacas. Lo que antes era un evento inevitable ahora puede ser enfrentado con recursos eficaces y accesibles. Organizaciones, gobiernos y comunidades están entendiendo que invertir en este tipo de tecnología no solo es una decisión responsable, sino una acción que salva vidas.
El paro cardíaco no da tiempo para improvisar. Pero la tecnología sí nos da la oportunidad de estar listos, equipados y preparados para responder cuando más se necesita. Con cada nuevo avance, los desfibriladores se consolidan como aliados indispensables en la lucha por una atención inmediata, humana y eficaz frente a esta amenaza silenciosa.
Cuando le gustó este artículo informativo y le gustaría recibir detalles sobre paro cardiorespiratorio por favor visite nuestro sitio web.
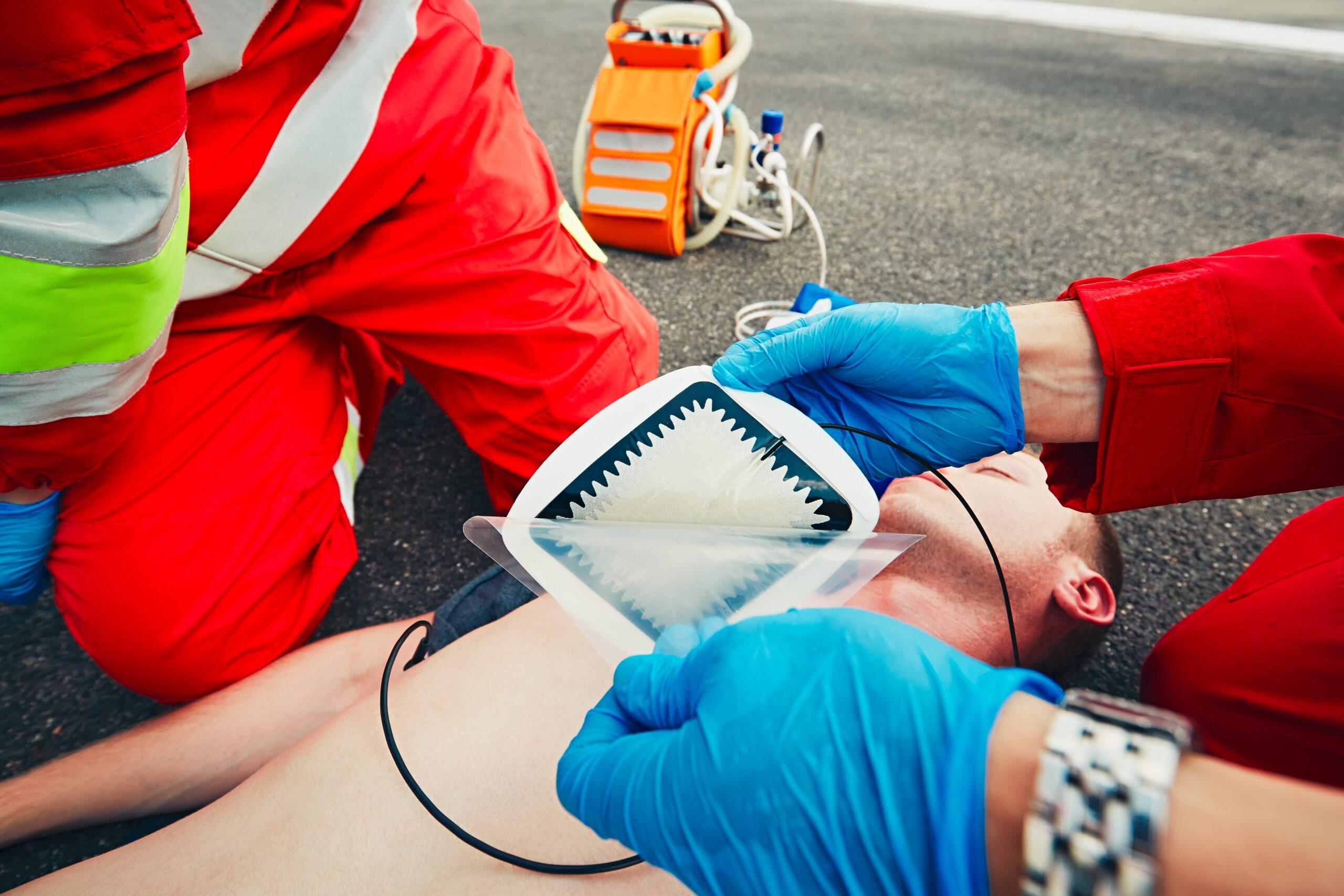
 El fortalecimiento de las normativas sobre el DEA desfibrilador debe ir acompañado de campañas de capacitación, accesibilidad en zonas rurales y urbanas, incentivos para su adquisición e integración en los programas de salud y protección civil. La legalidad y la prevención deben caminar juntas para asegurar que el equipo esté no solo disponible, sino también listo para salvar vidas.
El fortalecimiento de las normativas sobre el DEA desfibrilador debe ir acompañado de campañas de capacitación, accesibilidad en zonas rurales y urbanas, incentivos para su adquisición e integración en los programas de salud y protección civil. La legalidad y la prevención deben caminar juntas para asegurar que el equipo esté no solo disponible, sino también listo para salvar vidas.

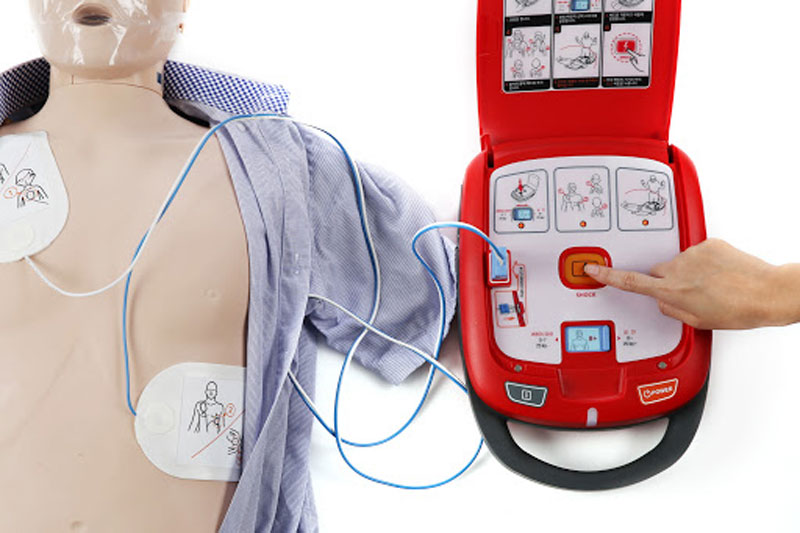 El estrés, el sedentarismo, las largas jornadas frente a una pantalla o incluso condiciones médicas no diagnosticadas pueden aumentar el riesgo de sufrir un paro cardíaco en el entorno laboral. Aunque muchas personas asocian este tipo de eventos con adultos mayores, lo cierto es que pueden presentarse a cualquier edad, y en personas aparentemente sanas.
El estrés, el sedentarismo, las largas jornadas frente a una pantalla o incluso condiciones médicas no diagnosticadas pueden aumentar el riesgo de sufrir un paro cardíaco en el entorno laboral. Aunque muchas personas asocian este tipo de eventos con adultos mayores, lo cierto es que pueden presentarse a cualquier edad, y en personas aparentemente sanas.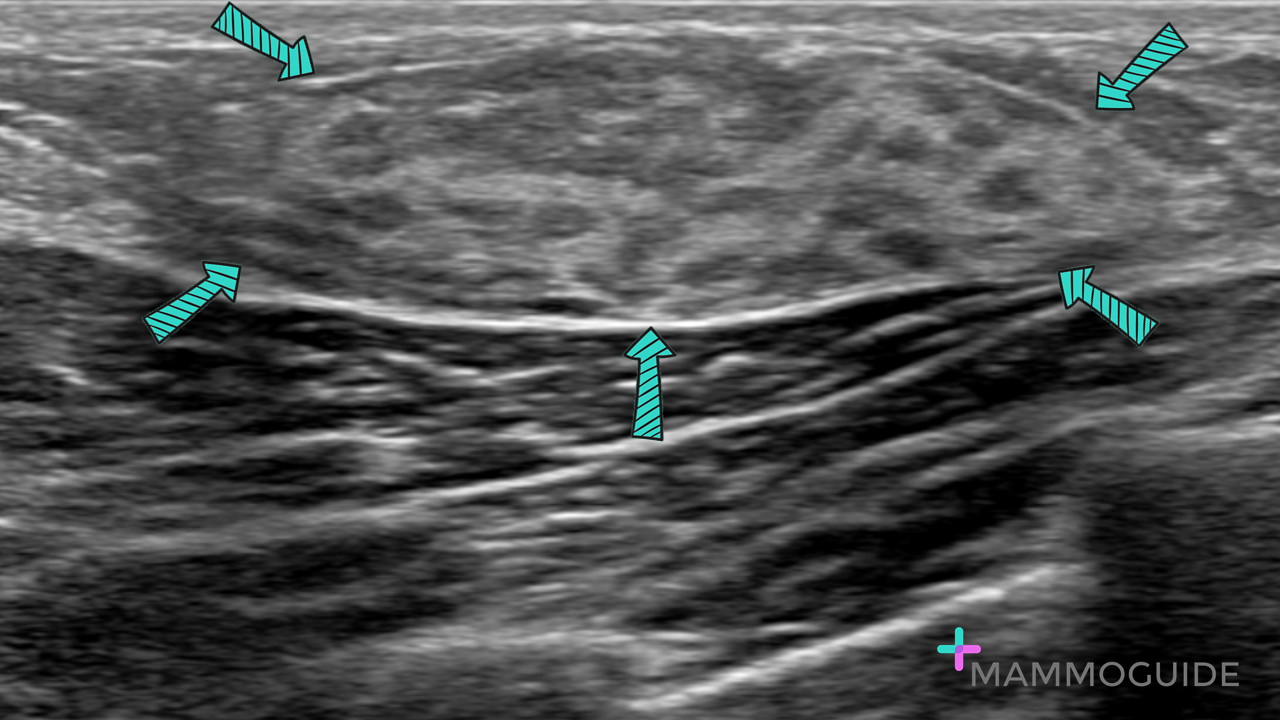 El ultrasonido mamario es un estudio diagnóstico ampliamente utilizado para evaluar el tejido mamario y detectar lesiones benignas y malignas. Este método presenta diversas ventajas respecto a otros estudios por imagen, lo que lo convierte en una herramienta indispensable en el cuidado de la salud mamaria.
El ultrasonido mamario es un estudio diagnóstico ampliamente utilizado para evaluar el tejido mamario y detectar lesiones benignas y malignas. Este método presenta diversas ventajas respecto a otros estudios por imagen, lo que lo convierte en una herramienta indispensable en el cuidado de la salud mamaria. Ante una situación de paro cardíaco, cada segundo cuenta. Por eso, contar con un desfibrilador externo automático puede hacer la diferencia entre la vida y la muerte. En la actualidad, existen dos tipos principales de DEA desfibrilador: el automático y el semiautomático. Ambos están diseñados para ser utilizados por personas sin conocimientos médicos avanzados, pero presentan diferencias clave en su funcionamiento que deben considerarse antes de decidir cuál instalar en un espacio determinado.
Ante una situación de paro cardíaco, cada segundo cuenta. Por eso, contar con un desfibrilador externo automático puede hacer la diferencia entre la vida y la muerte. En la actualidad, existen dos tipos principales de DEA desfibrilador: el automático y el semiautomático. Ambos están diseñados para ser utilizados por personas sin conocimientos médicos avanzados, pero presentan diferencias clave en su funcionamiento que deben considerarse antes de decidir cuál instalar en un espacio determinado. El ultrasonido mamario es completamente seguro para realizarse durante el embarazo, ya que no utiliza radiación ionizante ni elementos dañinos para el feto. Esta técnica emplea ondas sonoras de alta frecuencia para generar imágenes del tejido mamario sin causar efectos secundarios ni riesgos para la madre o el bebé.
El ultrasonido mamario es completamente seguro para realizarse durante el embarazo, ya que no utiliza radiación ionizante ni elementos dañinos para el feto. Esta técnica emplea ondas sonoras de alta frecuencia para generar imágenes del tejido mamario sin causar efectos secundarios ni riesgos para la madre o el bebé.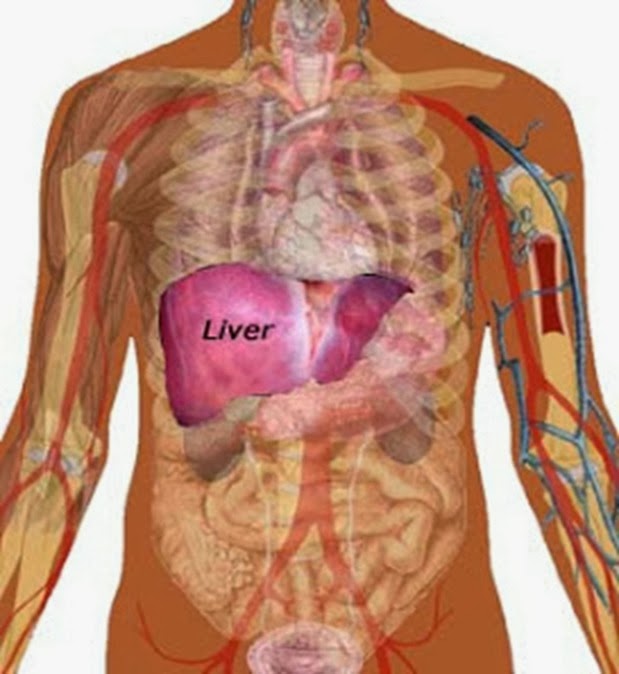 El ultrasonido hepatobiliar es un estudio diagnóstico que permite evaluar con precisión las estructuras del hígado, la vesícula biliar, los conductos biliares y, en ocasiones, partes del páncreas. Gracias a su carácter no invasivo y su capacidad para generar imágenes en tiempo real, este examen se ha consolidado como una herramienta esencial para la detección y seguimiento de múltiples enfermedades hepáticas y biliares.
El ultrasonido hepatobiliar es un estudio diagnóstico que permite evaluar con precisión las estructuras del hígado, la vesícula biliar, los conductos biliares y, en ocasiones, partes del páncreas. Gracias a su carácter no invasivo y su capacidad para generar imágenes en tiempo real, este examen se ha consolidado como una herramienta esencial para la detección y seguimiento de múltiples enfermedades hepáticas y biliares.